Реклама:
Розроблені та удосконалені остеокоргигуючі оперативні втручання мають важливе місце в комплексному лікуванні хворих із синдромом діабетичної стопи.
Одним із найбільш соціально-значимих ускладнень цукрового діабету як у світі, так і в Україні є розвиток синдрому діабетичної стопи. У кожного шостого хворого на цукровий діабет розвивається це грізне ускладнення. Саме такі хворі складають основну групу пацієнтів, яким було виконано ампутації нижніх кінцівок [1]. За даними центра медичної статистика МОЗ України спостерігається тенденція до зростання кількості виконаних ампутацій кінцівок, у тому числі при цукровому діабеті. Так, у 2016 році виконано більше 13 тис. ампутацій кінцівок, з них, близько 8 тис. через судинні ураження, а більше 3 тис. пов’язані з цукровим діабетом. Проте відсутність у статистичній лінійці розподілу ампутацій за анатомічним рівнем, а також відсутність чіткого розподілу нозологічних одиниць та відповідних шифрів, не дозволяє у повній мірі оцінити обсяг та відповідну втрату якості життя хворих [1].
Останнім часом в структурі хворих синдромом діабетичної стопи , що потребують хірургічного лікування переважають невропатичні і нейроостеоартропатичні форми [2,5]. Зростає кількість хворих з остеодеформаціями та виразковими дефектами підошви, які разом із судинними ураженнями призводять до невпинного зростання органозабираючих оперативних втручань у даного контингенту хворих. У сучасних умовах, зважаючи на відсутність адекватної служби кабінетів діабетичної стопи, завданням хірурга є також післяопераційна реабілітація хворих, спрямована на досягнення кінцевого результату - формування опороздатної кукси стопи. Слід зазначити, що досягнення цієї мети у пацієнтів з нейропатичними та нейроостеоартропатичними формами синдрому діабетичної стопи як на початкових етапах лікування, так і під час амбулаторного спостереження є до кінця не вирішеною проблемою та потребує як сучасних наукових підходів, так і нестандартного погляду [2-5]. Отже, метою нашої роботи стала розробка опороформуючих остеокоригуючих оперативних втручань на оперованій діабетичній стопі. Матеріали і методи. Досягнення цієї мети ускладнюється майже повною відсутністю подологічної служби, яка б займалась виготовленням індивідуальних розвантажувальних устілок та взуття. Отже, оперований хворий повертається до хірурга з приводу ускладнень оперованої стопи, серед яких слід виділити: нейропатичну виразку підошви (внаслідок пролабування плесне-фалангового суглобу), відведення дистального відділу стопи (внаслідок перетину сухожиль згиначів та розгиначів пальців та за рахунок переважання сили натягу ахілового сухожилля назад і відсутності будь-якого протилежного опору його розгинанню), а також подошвова флексія та супінація стопи (за рахунок тракції переднього великогомілкового м'язу).
У випадках невропатичної виразки підошви порушуються статичні та динамічні функції стопи, що призводить до процесу виразкоутворення. Пенетрація виразки в сухожилля, фасції, суглоби та кістки призводить до розвитку гнійно-некротичних процесів та необхідності хірургічного втручання. Проведення консервативних заходів і носіння ортопедичного взуття та пристосувань призводить до тимчасового ефекту в загоєнні виразки. Водночас рецидивне виразкоутворення призводить до формування хронічної виразки, яка слугує вхідними воротами інфекції та знижає якість життя хворого та значно ускладнює лікувальну програму. Основна ціль хірургічного лікування даного контингенту хворих- корекція деформацій та усунення зон підвищеного плантарного тиску з одномоментним збереженням опорної функції стопи. Існує декілька способів остеотомічної корекції виразкових дефектів підошви. Більшість з них полягають в пересіченні плюснової кістки на довільній відстані від суглоба. Патогенетичний механізм цієї операції полягає в тому, що остеотомія плеснової кістки призводить до підняття плесне-фалангового суглоба вгору і зниженню плантарного тиску в зоні виразки. На наш погляд при виконанні таких операцій потрібно враховувати вплив фіброзних змін сухожиль, а саме їх скорочення та стійкої деформації плюсне-фалангового суглоба та рецидиву підсуглобової плантарної виразки.
Нами запропонований удосконалений спосіб остеотомії плеснової кістки, що усуває недоліки традиційних методик (Пат. на корисну модель №UA 95653 від 04.08.14 Спосіб корекції виразкового дефекту під плюсно-фаланговим суглобом при невропатичних виразках підошви). У пропонованому способі чітко визначена відстань пересічення плюснової кістки в її дистальній третині під прямим кутом. Це призводить до плавного та поступового підйому плесне-фалангового суглобу та зниженню плантарного тиску. Обов'язково виконуються пересічення сухожиль даного фрагменту стопи. Пересічення сухожиль згиначів відбувається після пересічення кістки. Це призводить до розправлення кісткового фрагменту на тлі його плавного підйому та призводить до розмикання патологічного ланцюга виразкоутворення при мінімальному часі ортопедичного захисту стопи. Слід підкреслити, що тенотомія може бути виконана і до остеотомії, як підготовчий етап, так як для більшості хворих зважитися на перелом кістки не завжди легко. Проте результат тенотомії короткочасний, при однаковій необхідності іммобілізації стопи.
Базовим принципом комплексного лікування хворих з гнійно-некротичними ускладненнями синдрому діабетичної стопи є органозберігаюча хірургія. Водночас небезпека «малих» ампутацій при даній патології полягає у формуванні вторинних некрозів (ішемічного або інфекційного походження) з хронізацією ранового процесу та ризиком розвитку сепсиса. При цьому ампутація переднього відділу стопи є досить поширеною при хірургічному лікуванні як нейроішемічної, так і нейроостеоартропатичної форм синдрому діабетичної стопи.
Виконання ампутації переднього відділу стопи у хворих на гнійно-некротичні ускладненнями синдрому діабетичної стопи поєднує в собі достатній радикалізм із можливістю формування опороздатної кукси. Трасметатарзальна ампутація (за Шарпом) або ампутація на рівні предплесне-плеснового суглоба (за Лісфранком) є операціями вибору у цього контингенту хворих. Слід зазначити, що ампутація на рівні плесне-фалангових суглобів (за Гаранжо) або ампутація на рівні поперечного суглоба стопи (за Шопаром) в функціональному плані не є повноцінними оперативними втручаннями при гнійно-некротичних ускладненнях синдрому діабетичної стопи.
При вивченні віддалених результатів лікування хворих, яким виконані ампутації переднього відділу стопи, частково або повністю сформовану куксу стопи можливо визначити у 35-47% хворих. Як відомо, при виконанні ампутації у хворого на синдром діабетичної стопи виконується максимально проксимальний перетин сухожиль, а іноді і їх лігування з метою герметизації лакуни. Це є обов'язковим, так як сухожилля є провідниками інфекції, а в функціональному плані після їх перетину даремні. Після виконання трансметарзальної або ампутації на рівні предплесне-плеснового суглоба внаслідок перетину сухожиль згиначів та розгиначів пальців виникає виражена деформація стопи за рахунок переважання сили натягу ахілового сухожилля назад і відсутності будь-якого протилежного опору його розгинанню. При цьому кукса стопи нахилена до низу втрачає свою опороздатність, відбувається швидке утворення виразок і ран, а швидко виникає контрактура в гомілковостопному суглобі призводить до неможливості опори на дану куксу стопи навіть за допомогою протезування. Дане неминуче ускладнення змушує більшість хірургів відмовитися від ампутації переднього відділу стопи та виконувати більш високі ампутації на рівні гомілки, що призводить до більшої інвалідизації хворого.
Для уникнення відведення дистального відділу стопи та збереження опороздатності стопи при ампутації її переднього відділу нами розроблена методика остеокоригувальної ахілотомії (Пат. на корисну модель №UA 113475 від 25.01.17 Спосіб формування опороспроможної кукси стопи у хворих на цукровий діабет). Виконання ахілотомії проводимо в перехідній сухожильно-м'язової зоні, яка знаходиться на рівні 10 см від місця його кріплення до п'яткової кістки, що дозволяє уникнути ішемічних і гнійних ускладнень при виконанні даної операції в умовах недостатнього кровообігу. Виконання даної операції показано або перед виконанням резекції стопи (як перший «чистий» етап), або в перші 3-4 місяці після операції високої ампутації стопи. Другий варіант виконується сумнівному варіанті загоєння рани в цілому та формування рубці в умовах недостатнього кровопостачання дистальних відділів стопи.
Проведення остеокоригувальної ахілотоміі в більш пізні терміни може не привести до бажаного результату і вирівнюванню кукси стопи, за рахунок формування грубої контрактури гомілковостопного суглоба при постійній тракції ахілового сухожилля та формування еквінусної деформації стопи. Після виконання остеокоригувальної ахілотомії проводимо імобілізацію стопи за допомогою Total Contact Cast пов'язки. Результат остеокоригувальної операції – утворення неоартрозів або анкілозів у функціонально вигідному положенні. Після виконання остекоригувальної ахілотомії за запропонованою нами методикою та іммобілізації кінцівки Total Contact Cast пов'язкою протягом місяця у багатьох хворих формується опороздатна і функціональна кукса стопи, що є завершальним етапом лікування. Але частина хворих потребує подальшого остеокоригуючого лікування, так як супінація стопи не дозволяє сформувати повноцінну куксу.
З метою корекції подошвової флексії та супінації стопи після виконання остеокоригувальної ахілотомії нами запропоновано транспозицію сухожилля переднього великогомілкового м'яза та його фіксацію до кубоподібної і латеральної клиноподібної кісток (Пат. на корисну модель №UA 123911 від 12.03.18 Спосіб формування опороспроможної кукси стопи у хворих на цукровий діабет).
Слід зазначити, що навіть після виконання остеокоригувальної ахілотомії патологічні біомеханічні перетворення у стопі не завершуються.
Як відомо, при трансметатарзальній ампутації стопи (за Шарпом) у хворих на синдром діабетичної стопи всі сухожилля, які здатні піднімати стопу, рівномірно перерізаються, крім сухожилля переднього великогомілкового м'язу. Це сухожилля прикріплюється до медіальної клиноподібної кістки і основи 1-ї плеснової кістки. Тобто ампутація в 90 % проходить нижче цього сухожилля, і воно зберігає свої функції, а саме - розгинає стопу і піднімає її медіальний край (супінація). М'яз довгий, вузький, лежить поверхнево, займаючи найбільш медіальне положення з усіх м'язів цієї групи. Внутрішнім краєм він межує з переднім краєм великогомілкової кістки, а зовнішнім в проксимальному відділі - з довгим розгиначем пальців, в дистальному - з довгим розгиначем великого пальця. Тобто після ампутації переднього відділу стопи та остекоригувальної ахілотомії у функціональному плані відбувається ротація стопи назовні внаслідок переваги дії сухожилля переднього великогомілкового м'язу.
Біомеханічний переніс силу натягу сухожилля переднього великогомілкового м'язу здійснюється завдяки його транспозиції на кубоподібну і латеральну клиноподібну кістки. Після виконання ахілотомії через два тижні відсікають сухожилля переднього великогомілкового м'яза від максимально близького місця кріплення по медіальній поверхні стопи, формують новий тунель під верхнім та нижнім утримувачем розгиначів стопи, проводячи виділене сухожилля під короткі розгиначі стопи, фіксують його сухожильним швом протягом 2-3 см до тильно-кубоподібно-п'яткової зв'язки і міжфалангової зв'язки 1-ї і 2-ї фаланги за місцем кріплення до кубоподібної і латеральної клиноподібної кісток, після чого протягом 4-х тижнів виконують іммобілізацію стопи Total Contact Cast пов'язкою в знімному варіанті.
Всім хворим проводилась консервативна терапія згідно затвердженим локальним протоколам. За запропонованою програмою було прооперовано 174 хворих. Субкапітулярна остеотомія плесневої кістки виконана 63(36,2%) хворим, у яких відбулось повне загоєння невропатичної виразки підошви. Загоєння виразки відбувалось в середньому на 30 добу після операції. Під час загоєння хворим виготовляли ортопедичне взуття із розвантаженням переднього відділу стопи, а після загоєння ортопедичні устілки. Усім хворим виконувалась комп'ютерна томографія стоп, яка, на наш погляд, дозволяє повноцінно оцінити об'єм ураження підошви та правильно спланувати остеокоригуючу операцію, виконання якої не потребує ортопедичного взуття вже через 2-3 місяця після операції.
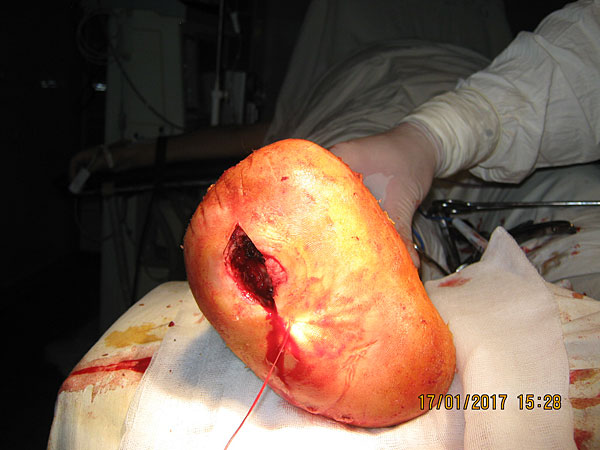
У 111(63,8%) хворих завдяки виконанню остеокоригувальної ахілотомії вдалось попередити формування патологічної кукси стопи. Ранових ускладнень не спостерігалось. У 68(61,2%) з них вдалось сформувати опороздатну куксу стопи, з послідуючим застосуванням ортопедичних устілок хворі виписані для спостереження у кабінет діабетичної стопи. Проте у 43(38,8%) виникла ротація стопи назовні внаслідок переваги дії сухожилля переднього великогомілкового м'язу. Цим хворим була виконана транспозиція сухожилля переднього великогомілкового м'яза на кубоподібну і латеральну клиноподібну кістки, яка стала завершальним етапом остекорекції.
Виконання остеокоригувальної ахілотомії та транспозиції сухожилля переднього великогомілкового м'яза потребувало більш тривалої іммобілізації стопи Total Contact Cast пов'язкою. Після чого хворі користувалися ортопедичним взуттям.
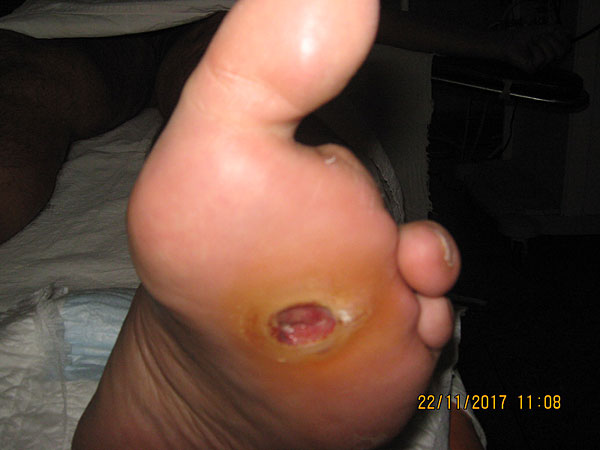
Отже, розроблені та удосконалені остеокоргигуючі оперативні втручання мають важливе місце в комплексному лікуванні хворих із синдромом діабетичної стопи. Опороформуюча остеокоригувальна хірургія у сучасних умовах дозволяє за відсутності ортопедичних засобів сформувати опороздатну куксу стопи.
ЛІТЕРАТУРА
1. Горобейко, М. Синдром діабетичної стопи. Надумана чи реальна загроза / М. Горобейко // Клінічна ендокринологія та ендокринна хірургія. – 2017. – N 1(57). - С. 81-89. – Режим доступу : DOI : 10.24026/1818-1384.1(57).2017.96946.
2. Грекова Н. М. Хирургия диабетической стопы / Н. М. Грекова, В. Н. Бордуновский. – М: «МЕДПРАКТИКА-М», 2009. – 188 с.
3. Клинические рекомендации по диагностике и лечению синдрома диабетической стопы / [Г. Р. Галстян, А. Ю. Токмакова, Д. Н. Егорова и др.]. // Раны и раневые инфекции. Журнал им. проф. Б. М. Костюченка. – 2015. – Т. 2, №3. – С. 63–84.
4. Свиридов, М. Обґрунтування застосування жирової тканини для хірургічного лікування поширених післяопераційних раневих дефектів стоп у хворих на цукровий діабет / М. Свиридов, А. Голодніков // Клінічна ендокринологія та ендокринна хірургія. – 2017. – N 1(57). - С. 40-48. – Режим доступу : DOI : 10.24026/1818-1384.1(57).2017.96988.
5. International Working Group on the Diabetic Foot. The 2015 IWGDF guidance documents on prevention and management of foot problems in diabetes: development of an evidence-based global consensus / K. Bakker, J. Apelqvist, B. A. Lipsky, J. J. Van Netten. // Diabetes Metab Res Rev. – 2016. – Suppl. 1. – P. 2–6. https://doi.org/10.1002/dmrr.2694
REFERENCES
1. Gorobeiko MB. Sindrom diabetichnoy stopy. Nadumana chi realna zagroza. [Clinical endocrinology and edocrine surgery].2017;1(157):81-89.Ukrainian.
2. Grekova NM, Bordunovskiy VN. Khirurgiya diabeticheskoy stopy [Surgery of diabetic foot]. Moscow: "Medpraktika-M"; 2009. 188 p. Russian.
3. Galstyan GR, Tokmakova AYu, Egorova DN, et al. [Clinical guidelines for diagnosis and treatment of diabetic foot syndrome]. Wounds and Wound Infections. The prof. B.M. Kostyuchenko Journal. 2015;2(3):63-84. Russian.
4. Sviridov NV. Obgruntuvannya zastosuvannya gurovoi tkanyny dlya chirurgichnogo likyvannya pochurennih pislyaoperatciynych ranevich defektiv stop u chvorych na chukroviu diabet [The rationale for use of adipose tissue graft for the surgical treatment of spacious postoperativewound defects on the foot in diabetic patients]. Clinical endocrinology and edocrine surgery.2017;1(57) :40-48. Ukrainian.
5. Bakker K, Apelqvist J, Lipsky BA, Van Netten JJ; International Working Group on the Diabetic Foot. The 2015 IWGDF guidance documents on prevention and management of foot problems in diabetes: development of an evidence-based global consensus. Diabetes Metab Res Rev. 2016 Jan;32 Suppl 1:2-6. https://doi.org/10.1002/dmrr.2694
Областной гнойно-септический центр хирургии им. Св. Луки (В.Ф. Войно-Ясенецкого)
Дата публікації: 2019.01.08
Публікацію перенесено на новую страницу.
Statistics: 45